Без изъянов: терапия патологических рубцов
Формирование рубцовой ткани - нормальная физиологическая реакция на повреждение кожи и слизистых оболочек ниже уровня базальной мембраны. В большинстве случаев процесс рубцевания проходит в "штатном режиме", образовывая нормотрофические соедительнотканные структуры. Но, у 1,5-4,5% лиц из общей популяции происходит нарушение метаболизма внеклеточного матрикса вновь синтезированной соединительной ткани, которое и приводит к формированию патологических рубцов.
Для понимания патогенеза рубцевания необходимо знать, как происходит заживление ран. В ответ на повреждения кожи вступают в силу нейрогуморальные механизмы, цель которых заключается в восстановлении целостности организма. Чем быстрее происходит восстановление целостности кожных покровов, тем больше вероятности получения безрубцового заживления или заживления с образованием нормального рубца. Скорость репаративных процессов в коже зависит от площади и глубины повреждений, наличия сопутствующих патологий, состояния микроциркуляторного русла, микроэлементного состава тканей, степени инфицированности раны, рациональности лечения раневого дефекта.
В норме заживление ран происходит следующим образом (рис. 1).
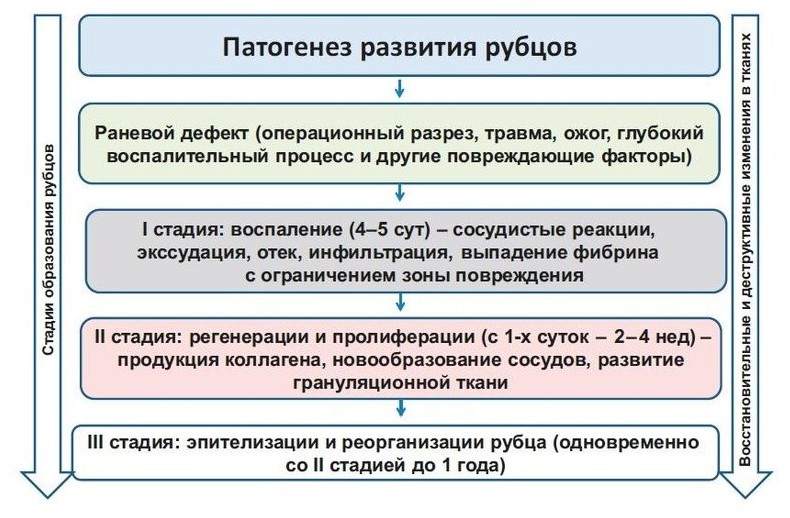
Рисунок 1. Этапы формирования рубца.
Фаза воспаления. Первое, что происходит при заживлении раны, — образуется гематома. Это обеспечивает прекращение кровотечения из поврежденных сосудов и создание барьера, препятствующего попаданию в рану микроорганизмов. Тромб представляет собой временный матрикс, в который мигрируют воспалительные клетки. При разрушении тромбоцитов выделяется множество факторов роста, в том числе трансформирующий фактор роста-β1 (ТФР-β1), эпидермальный фактор роста 1-го типа (ИФР-1) и тромбоцитарный фактор роста, которые привлекают в рану нейтрофилы и моноциты. Эти клетки приходят из кровотока путем диапедеза сквозь эндотелий прилежащих к ране капилляров.
Основная функция нейтрофилов — фагоцитоз и уничтожение микроорганизмов внутри клеток. Кроме того, нейтрофилы вырабатывают медиаторы воспаления, под действием которых уже на этой стадии заживления могут активироваться кератиноциты и макрофаги. По окончании острой воспалительной реакции (через 1—2 сут) мигрировавшие из кровотока моноциты становятся макрофагами и уничтожают оставшиеся микроорганизмы и погибшие клетки. Эти макрофаги также служат источником факторов роста и медиаторов воспаления, в частности тромбоцитарного фактора роста, которые привлекают к месту повреждения фибробласты.
Фаза пролиферации. Свежая грануляционная ткань богата сосудами и клетками. На первой стадии заживления начинается пролиферация фибробластов, прилежащих к ране участков дермы. Фибробласты мигрируют в рану, выстилая внеклеточный матрикс, состоящий из фибрина, фибронектина, витронектина и гликозаминогликанов. В «свежей» грануляционной ткани высокое соотношение коллагена III типа по отношению к коллагену I типа. В ответ на активацию факторов роста в ране начинается пролиферация кератиноцитов и фибробластов. По мере образования грануляций и появления излишков коллагенового матрикса количество клеток уменьшается вследствие апоптоза. Под действием веществ, стимулирующих ангиогенез, которые служат индукторами фактора роста эндотелия, ТФР-β1, ангиотропина и тромбоспондина, во внеклеточный матрикс начинают врастать сосуды. Миофибробласты способствуют сближению краев обширных ран, что уменьшает количество грануляционной ткани, необходимой для заполнения раневой полости, и сокращает площадь эпителизации. За счет сократительных белков актина и десмина сближению краев раны способствуют и фибробласты. Механическое напряжение, возникающее после того, как края раны сомкнуты, подает сигнал о прекращении натяжения. Эпителизация начинается уже через несколько часов после появления раны. Мигрирующие кератиноциты активируют тканевый активатор плазминогена и урокиназу и повышают количество рецепторов к урокиназе, что в свою очередь способствует фибринолизу — важному этапу, необходимому для миграции кератиноцитов.
Для того чтобы пройти через временный матрикс, образованный тромбом, кератиноциты образуют дополнительные рецепторы фибронектина и коллагена. Натяжение краев раны способствует миграции кератиноцитов и эпителизации.
Фаза реорганизации рубца и эпителизации. На стадии перестройки, излишек коллагена и временный матрикс удаляются тканевыми ферментами, клетки воспаления покидают рану. При созревании рубца возникает равновесие между процессами разрушения временного матрикса и синтеза коллагена. С одной стороны, фибробласты синтезируют коллаген, сократительные белки и внеклеточный матрикс, с другой — фибробласты, тучные клетки, клетки эндотелия и макрофаги выделяют ряд ферментов (матриксные металлопротеиназы), необходимых для разрушения и перестройки. Равновесие между этими протеиназами и их тканевыми ингибиторами играет важную роль в восстановлении поврежденных тканей. Интерфероны (ИФН), вырабатываемые Т-лимфоцитами (ИФН-γ), лейкоцитами (ИФН-α) и фибробластами (ИФН-β), препятствуют развитию фиброза и подавляют синтез фибробластами коллагена и фибронектина. Процесс перестройки продолжается 6—12 мес, но может растягиваться на годы. Прочность и эластичность рубца обычно составляет лишь 70—80% от таковых возможностей неповрежденной кожи, поэтому рубцы в большей степени подвержены повторным травмам.
Модель процесса заживления ран
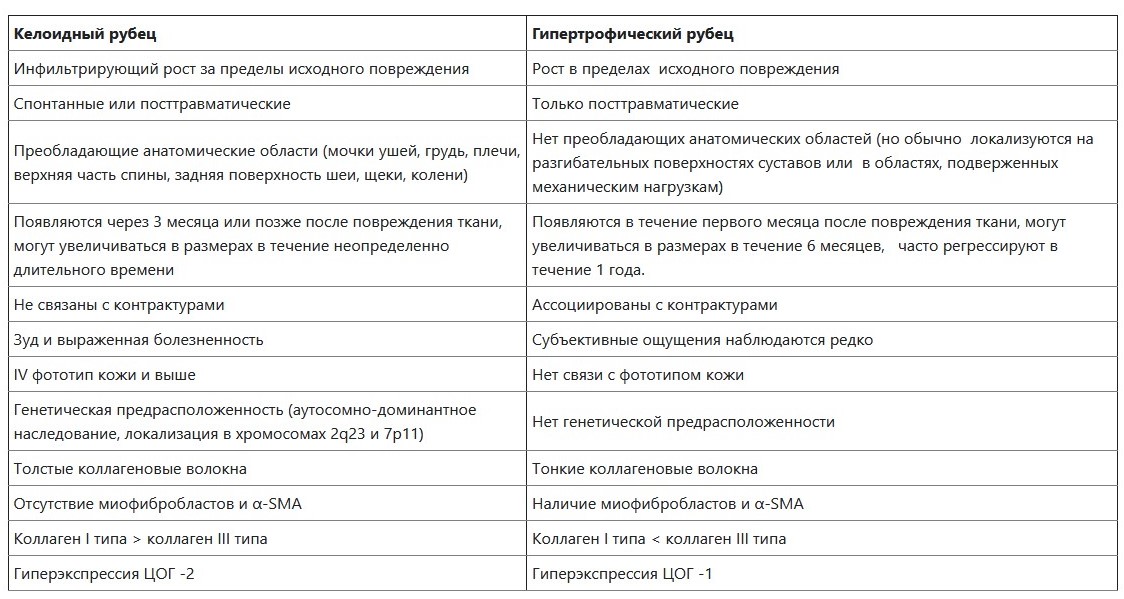
К патологическим рубцам согласно классификации А. Е. Резниковой, относятся гипертрофические и келлоидные.
Гипертрофические рубцы представляют собой узлы куполообразной формы различных размеров (от мелких до очень крупных), с гладкой или бугристой поверхностью. Свежие рубцы имеют красноватую окраску, в дальнейшем она становится розоватой, белесоватой. По краям рубца возможна гиперпигментация. Образование рубцов происходит в течение первого месяца после повреждения ткани, увеличение в размерах – в течение последующих 6 месяцев; часто в течение 1 года рубцы регрессируют. Гипертрофические рубцы ограничены границами первоначальной раны и, как правило, сохраняют свою форму. Очаги поражения обычно локализуются на разгибательных поверхностях суставов или в областях, подверженных механическим нагрузкам.
В развитии гипертрофических рубцов основную роль играет нарушение метаболизма внеклеточного матрикса вновь синтезированной соединительной ткани: гиперпродукция и нарушение процессов ремоделирования межклеточного матрикса с повышенной экспрессией коллагена I и III типов. Кроме того, нарушение системы гемостаза способствует избыточной неоваскуляризации и увеличивает время реэпителизации.
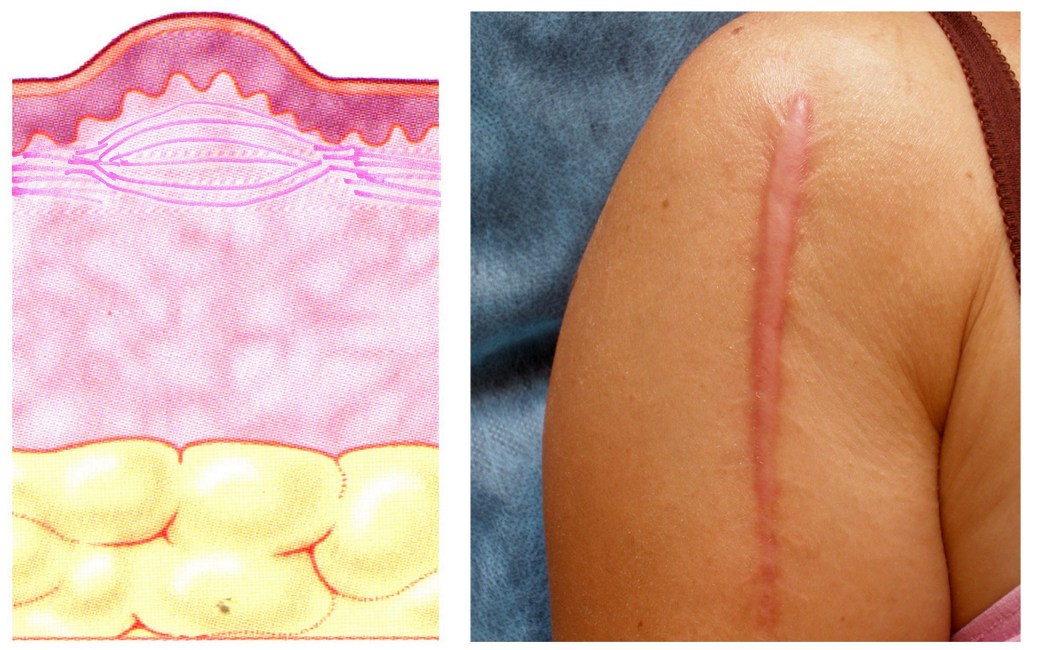
Рисунок 2. Гипертрофический рубец плеча
Келоидные рубцы представляют собой четко очерченные плотные узлы или бляшки, от розового до лилового цвета, с гладкой поверхностью и неравномерными нечеткими границами. В отличие от гипертрофических рубцов, они часто сопровождаются болезненностью и гиперестезиями. Покрывающий рубцы тонкий эпидермис нередко изъязвляется, часто наблюдается гиперпигментация. Келоидные рубцы образуются не ранее чем через 3 месяца после повреждения ткани, а затем могут увеличиваться в размерах в течение неопределенно длительного времени. По мере роста по типу псевдоопухоли с деформацией очага они выходят за границы первоначальной раны, спонтанно не регрессируют и имеют тенденцию к рецидивам после эксцизии. Образование келоидных рубцов, в том числе спонтанное, наблюдается в определенных анатомических областях (мочки ушей, грудь, плечи, верхняя часть спины, задняя поверхность шеи, щеки, колени).
Ключевую роль в формировании келоидного рубца играют аномальные фибробласты и трансформирующий фактор роста - β1. Кроме того, в тканях келоидных рубцов определяется увеличение числа тучных клеток, ассоциированных с повышенным уровнем таких промоторов фиброза, как индуцируемый гипоксией фактор-1α, сосудистый эндотелиальный фактор роста и ингибитор активатора плазминогена-1.
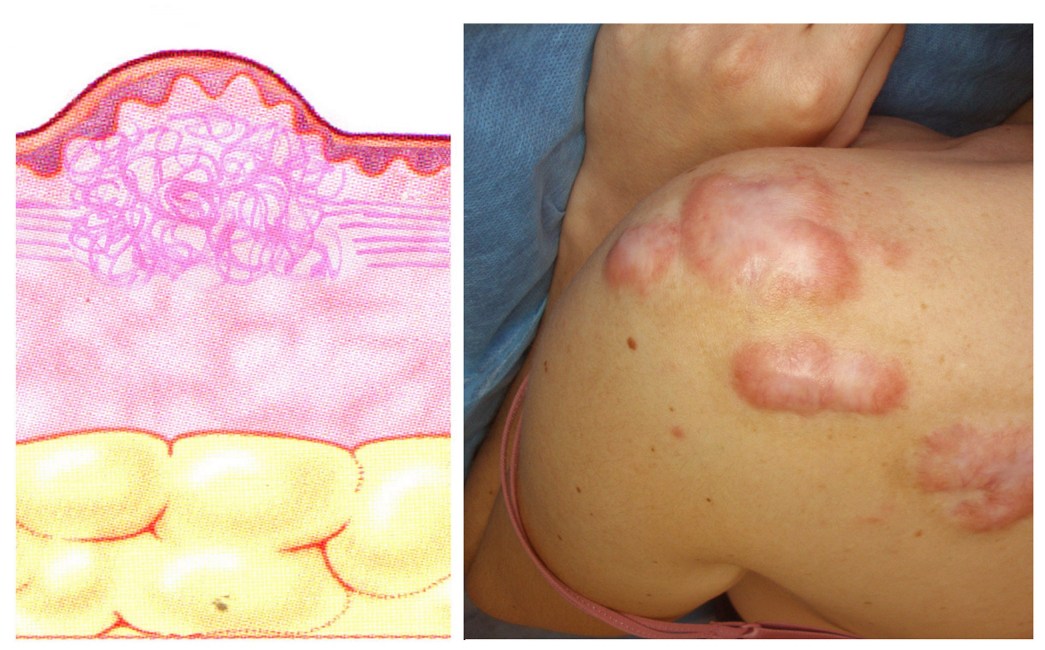
Рисунок 3. Келоидные рубцы плеча
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Таблица 1. - Дифференциальная диагностика патологических рубцов.
ЛЕЧЕНИЕ ПАТОЛОГИЧЕСКИХ РУБЦОВ
Гипертрофические и келоидные рубцы являются доброкачественными поражениями кожи. Необходимость проведения терапии определяется выраженностью субъективных симптомов (например, зуда/боли), функциональной недостаточностью (например, контрактуры / механического раздражения из-за высоты образований), а также эстетическими показателями, которые могут значительно влиять на качество жизни и приводить к стигматизации.
Ни один из доступных в настоящее время методов терапии рубцов в виде монотерапии не позволяет во всех случаях добиться редукции рубцов или улучшения функционального состояния и / или косметической ситуации. Практически во всех клинических ситуациях требуется сочетание различных методов лечения.
Консервативное наружное лечение
1. Рекомендуются глюкокортикостероидные препараты:
- триамцинолона ацетонид внутриочагово с интервалом 4-6 недель;
- бетаметазона дипропионат внутриочагово с интервалом 4-6 недель;
- дексаметазона фосфат внутриочагово с интервалом 4-6 недель.
Комментарии: максимальная однократная доза для детей до 18 лет составляет 20 мг/мл, для взрослых – 40 мг/мл. Препарат растворяют в воде для инъекций или в 2% растворе лидокаина. Для инъекций используют шприц объёмом 1-2 мл и иглу калибра 27-30 G. Иглу вводят вглубь рубца максимально параллельно поверхности кожи. Инъекции выполняют с различных точек. Для предупреждения липолиза подкожножировой клетчатки в области рубца острие иглы должно быть направлено вверх. Курс терапии составляет не более 3.
Местное введение глюкокортикостероидов может приводить к атрофии кожи, появлению гипо- и гиперпигментации, изъязвлению рубца, синдрому Кушинга. При введении больших количеств глюкокортикостероидов в высокой концентрации могут возникнуть системные побочные эффекты (отёки, остеопороз, психические расстройства, язвенная болезнь желудка и двенадцатиперстной кишки и другие осложнения). Инъекции глюкокортикостероидов в периорбитальные области крайне нежелательны, поскольку могут вызвать развитие глаукомы или катаракты.
После 3-4 инъекций почти в 100% случаев развиваются телеангиоэктазии.
В случае применения высоких концентраций глюкокортикостероидов (40 мг/мл) и сокращения интервала между инъекциями могут образоваться ксантомы, которые разрешаются самостоятельно в течение года.
2. Рекомендуются препараты, влияющие на коллагенообразование:
- гель на основе алантоина, жидкого экстракта лука репчатого, гепарина.
Комментарии: расход препарата в одно применение в среднем 0,5 см геля на рубцовую поверхность площадью 20-25 см2. Применяют 2-3 раза/в сутки, легко втирая в рубцовую ткань. Курс лечения при свежих рубцах составляет в среднем 4 недели. При застарелых плотных рубцах на ночь накладывают окклюзионную повязку с гелем. Курс лечения составляет в среднем 3-6 месяцев. Для профилактики используют фазу после эпителизации раны (на грануляции не наносят). Возможно применение препарата у детей.
3. Рекомендуются ферментные препараты:
- бовгиалуронидаза азоксимер внутрирубцово или подкожно вблизи места поражения 1 раз в 3 дня, курсом до 15 инъекций в дозировке 3000–4500 МЕ [5,22]:
Комментарии: при линейных или вытянутых рубцах показана линейно-ретроградная техника; при округлых, неровных или вытянутых рубцах показана инфильтративная (нагнетательная) техника. В зависимости от размера и давности образования рубца возможно чередование подкожного и внутримышечного введения препарата 1 раз в 5 дней в дозировке 3000 МЕ, курсом до 20 инъекций. Повторный курс возможен через 2-3 месяца. Перед применением содержимое ампулы или флакона растворяется в 1–2 мл раствора прокаина (0,25 или 0,5%). При непереносимости пациентом прокаина средство растворяется в аналогичном объёме воды для инъекций или раствора хлорида натрия 0,9%. Препарат назначается взрослым и подросткам с 12 лет.
4. Рекомендуется верапамила гидрохлорид:
- внутриочаговые инъекции в дозе 2,5 мг/мл каждые 3 недели в течение 4-6 месяцев. Рекомендован с 18 лет.
5. Рекомендуется гель на основе 0,01% комплекса протеолитических ферментов (коллагенолитических коллагеназ (протеаз).
Комментарии: тщательно промыть кожу в месте нанесения водой с мягким моющим средством, затем хорошо высушить кожу. Легкими круговыми движениями нанести небольшое количество геля на кожу в области рубца. Дать гелю высохнуть. Необходимо повторять процедуру 2-3 раза в день в течение 30-40 дней. Затем делается перерыв в 10-14 дней. После этого срока курс можно повторить. Гель можно начинать применять только спустя 3-4 недели после полного заживления раны. Препарат применяется у детей с 3 лет и действует только на рубцы, возраст которых не превышает 1-2 года.
6. Рекомендуется крем, содержащий стабилизированную гиалуронидазу.
Комментарии: применение возможно только после полной эпителизации (заживления) раневой поверхности, не ранее 2–3 недели после повреждения. Наносить крем на изменённые рубцами участки кожи и околорубцовую ткань легкими движениями 2 раза в день. Продолжительность применения — 4–8 недели, при необходимости возможно более длительное использование крема. Нет противопоказаний для применения в детской практике.
7. Рекомендуется ботулинический токсин типа A:
- ботулинический токсин тип А, внутриочагово, каждые 8 недель.
Комментарий: препарат вводят в дозе 5 ЕД на см3 объема рубцовой ткани. Раствор готовится согласно рекомендациям производителя. Для инъекций используют инсулиновый шприц. Иглу вводят вглубь рубца максимально параллельно поверхности кожи. Инъекции выполняют с различных точек. Курс лечения устанавливается индивидуально, но не менее 3 процедур. Местное введение ботулинического токсина типа А способствует быстрому исчезновению субъективной симптоматики и уменьшению объема рубцовой ткани. Среди побочных эффектов отмечается головная боль, кратковременный зуд в области инъекции.
8. Рекомендуется силиконовый гель.
Комментарии: гель наносят область рубца 2 раза в день, в течение 3-12 месяцев. Гели применяются на лицо, шею, область суставов, где силиконовые покрытия невозможно зафиксировать. Препарат может назначаться детям с рождения. Эффективность терапии вариабельна.
9. Рекомендуется применение силиконовых покрытий/пластырей для ношения не менее 23 часов в сутки, в течение 3-12 месяцев.
Хирургическое лечение
Рекомендуется хирургическое иссечение гипертрофических рубцов возраста более 1 года с использованием особенной операционной техники (двухстворчатый метод и т.д.), выбором метода закрытия операционного дефекта, различными вариантами пластики местными тканями.
Комментарии: хирургическое лечение необходимо сопровождать другими методами профилактики и лечения патологических рубцов
Иное лечение
1. Рекомендуется использование пульсирующего лазера на красителях (FPDL)
Комментарий: процедуры проводятся при показателях плотности энергии 4.5 – 6 Дж/см2, диаметр рабочего пятна 5-10 мм, длительность импульса 0,45 – 1.5 мс, перекрытие – не более 10%, при использовании охлаждения. Интервал между процедурами 4-8 процедур, в зависимости от анатомической локализации. Количество процедур 2-12. Возможные побочные эффекты наиболее вероятны при использовании высоких показателей плотности энергии и малой длительности импульса и представлены пурпурой, образованием пузырей, гиперпигментацией.
2. Рекомендуется криодеструкция:
- метод аппликации криохирургическим закрытым зондом или
- метод «открытого спрея» для орошения газообразной струей или
- метод «камыша» с применением палочки-апликатора с плотно накрученной на неё ватой, смоченной жидким азотом.
Для лечения гипертрофических рубцов проводятся 2-3 цикла по 10-15 секунд каждый. Процедуру повторяют через 3-4 недели. Для достижения видимого результата необходимо провести 3-4 процедуры.
Комментарии: основными побочными эффектами криодеструкции являются атрофия и депигментация кожи.
3. Рекомендуется неаблативный сосудистый лазер с длиной волны 585 нм. Параметры терапии: длительность импульса 450 мкс, энергия потока 5,0-6,5 Дж/см2, размер пятна 7 мм, интервал между сенсами 6-8 недель.
Комментарии: комбинации с силиконовыми покрытиями наступает быстрый и стойкий эффект.
4. Рекомендуется дермабразия.
- сандабразия абразивными дисками с напылением мелких абразивных частиц 4-6 процедур с интервалом в 4-6 недель. В зависимости от размера абразивного зерна диски имеют разные номера: от №80 (очень крупная зернистость) до №240 (ультратонкая зернистость). Для рубцов на лице применяются диски от №120 до №240.
Комментарии: ротационная дермабразия гипертрофических рубцов даёт положительные результаты только при многократном применении.
5. Рекомендуется фотофорез келоидных рубцов с площадью до 5 см2: После внутриочагового обкалывания препаратом коньюгатом гиалуронидазы с производным N-оксида поли-1,4этиленпиперазина (бовгиалуронидаза азоксимер) воздействуют на кожу низкоинтенсивным инфракрасным лазерным излучением с импульсной мощностью 2-8 Вт/имп. с частотой следования импульса 80 Гц или 1500Гц. Общее время воздействия 5 минут, курс – 10 процедур. Фотоферез можно назначать в острой стадии при наличии воспалительного компонента.
6. Рекомендуется ультрафонофорез: ультразвуковой излучатель площадью 1 см2 в непрерывном или импульсном режиме с частотой 880 кГц-1мГц.
Комментарии: При гипертрофических рубцах со сроком применяется ультразвуковая волна высокой частоты 1 МГц и интенсивностью 0,2-0,4 Вт/см2 совместно с лекарственными препаратами (0,5% гидрокортизоновая мазь, конъюгат гиалуронидазы с производным N-оксида поли-1,4этиленпиперазина 3000 МЕ, гель на основе 0,01% комплекса протеолитических ферментов (коллагенолитических коллагеназ (протеаз)). Продолжительность процедуры не превышает 5-15 минут, ежедневно или через день курсом до 20 процедур.
7. Рекомендуется окклюзионная терапия. Герметичные повязки для лечения «молодых» рубцов. Наложить на очаг без дополнительной компрессии на 12-20 часов, затем снять, промыть с мылом и вновь применить на очаг. Препараты рекомендованы детям с рождения.
8. Рекомендуется микронидлинг (чрезкожная коллаген-индуцированная терапия):
- дермароллер с иглами длиной от 1 до 2,5 мм 1 раз в неделю курсом до 10-12 процедур с ипользованием местной анестезии. Можно повторять процедуры с интервалом в 6-8 недель.
Комментарии: рекомендован с 18 лет в сочетании с ферментным кремом в период между процедурами в течение 3 месяцев.
АЛГОРИТМЫ ТЕРАПИИ
Гипертрофические рубцы
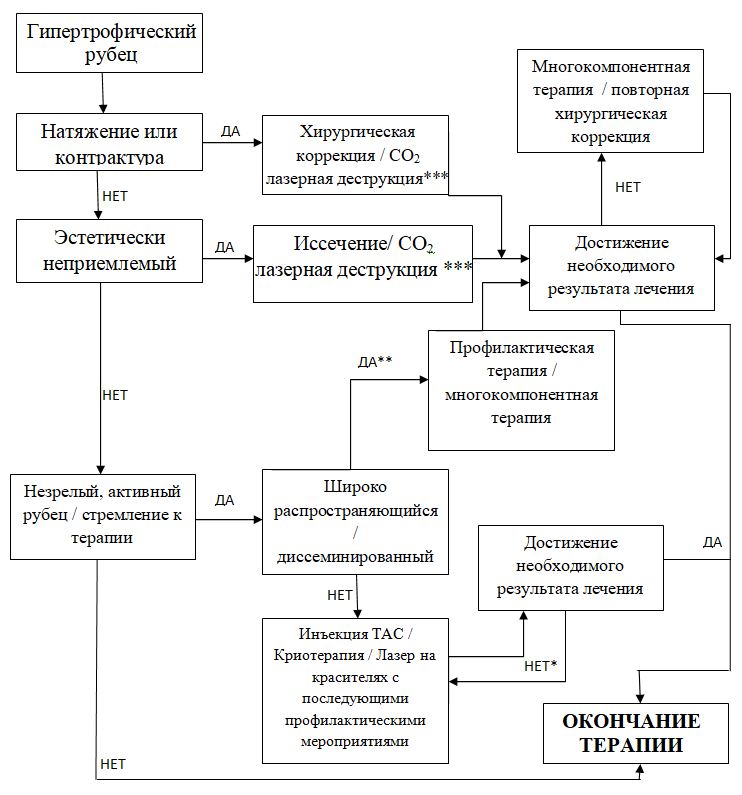
*- Коррекция терапии.
** - Часто сочетанное поражение (келоидные и гипертрофические рубцы)
*** - Необходимо последующая профилактическая терапия.
Келоидные рубцы

Источники:
Круглова Л.С., Стенько А.Г., Шматова А.А. К вопросу коррекции гипертрофических и келоидных рубцовых деформаций. Клиническая дерматология и венерология. 2012;10(6):46‑54.
Клинические рекомендации. Келоидные и гипертрофические рубцы
прочитано
16837
раз